UNG THƯ VÀ KHẢ NĂNG SINH SẢN CỦA PHỤ NỮ
Hiện nay, số bệnh nhân mắc ung thư vẫn đang ngày càng tăng. Trong đó, bệnh nhân trong độ tuổi sinh sản và ung thư ở trẻ em chiếm một phần không hề nhỏ. Trên nhóm đối tượng này, khả năng sinh sản là một trong những vấn đề đáng lưu tâm, vì ung thư và các phương pháp điều trị ung thư được chứng minh là có ảnh hưởng tiêu cực đến tương lai sinh sản của phụ nữ. Với những tiến bộ của Y học, tỷ lệ sống sau 5 năm và tỷ lệ chữa khỏi ung thư ngày càng tăng, chất lượng cuộc sống của bệnh nhân ngày càng được chú trọng, và trong đó bảo tồn khả năng sinh sản đang trở thành một phần quan trọng trong việc quản lý bệnh nhân ung thư.
1.Ảnh hưởng của điều trị ung thư đến khả năng sinh sản của phụ nữ
- Hóa trị
Hóa trị là phương pháp sử dụng thuốc để tiêu diệt hoặc làm chậm sự phát triển của tế bào ung thư, được gọi là thuốc gây độc tế bào, tác động vào các tế bào có tốc độ phân chia nhanh. Điều này có nghĩa là chúng cũng có thể gây tổn thương các tế bào bình thường có tốc độ phát triển nhanh như các tế bào ở cơ quan sinh sản. Trong đó, tế bào trứng – loại tế bào có xu hướng phân chia nhanh nên thường bị ảnh hưởng bởi hóa trị.
Suy buồng trứng liên quan đến hóa trị (Chemotherapy associated ovarian failure – COF) đề cập đến sự gián đoạn về cả chức năng nội tiết và sinh sản của buồng trứng sau khi tiếp xúc với hóa trị. Cơ chế của hiện tượng này được giải thích do: Tăng tốc độ trưởng thành của các nang noãn, tăng nhanh quá trình apoptosis các nang noãn trưởng thành, tổn thương trực tiếp thành phần DNA của nang noãn, thiếu máu cục bộ buồng trứng dưới tác động của thuốc hóa trị. Từ đó gây cạn kiệt dự trữ buồng trứng.
Tác động của hóa trị lên khả năng sinh sản của phụ nữ phụ thuộc vào nhiều yếu tố:
- Loại thuốc hóa trị được sử dụng: Rất nhiều nhóm thuốc hóa trị ảnh hưởng đến tế bào trứng. Trong đó, nổi bật nhất là các thuốc hóa trị nhóm alkyl hóa (cyclophosphamide, nitrogen, busulfan…)
- Liều lượng và thời gian hóa trị: Nguy cơ tổn thương tế bào trứng tăng theo liều dùng và thời gian hóa trị. Liều cao của những loại thuốc này làm tăng nguy cơ gây ra những thay đổi vĩnh viễn về khả năng sinh sản và việc kết hợp các loại thuốc này có thể đem đến nguy cơ lớn hơn. Nguy cơ vô sinh vĩnh viễn thậm chí còn cao hơn khi phụ nữ được điều trị bằng cả hóa trị và xạ trị ở vùng bụng chậu.
Hóa trị có thể khiến kinh nguyệt không đều, vô kinh. Tuy nhiên thường sẽ trở lại bình thường khi kết thúc điều trị. Đối với một vài người, kinh nguyệt có thể chấm dứt và đi vào thời kỳ mãn kinh.
- Xạ trị
Xạ trị là phương pháp sử dụng các chùm tia phóng xạ năng lượng cao để làm tổn thương, tiêu diệt các tế bào ung thư nhằm ngăn chặn sự phát triển và nhân lên của chúng. Tương tự như hóa trị, bên cạnh việc phá hủy các tế bào ung thư, xạ trị cũng có thể giết chết các tế bào khỏe mạnh.
Tác động của xạ trị lên khả năng sinh sản của phụ nữ phụ thuộc vào nhiều yếu tố, trong đó vị trí và liều xạ trị là hai yếu tố then chốt. Bức xạ nhắm vào trực tiếp hoặc xung quanh cơ quan sinh dục nữ có thể ảnh hưởng đến khả năng sinh sản. Khi thực hiện xạ trị ở vùng bụng chậu, cột sống, lượng tia xạ được buồng trứng hấp thụ sẽ quyết định nguy cơ vô sinh. Liều xạ cao có thể phá hủy một số hoặc toàn bộ trứng trong buồng trứng và có thể gây vô sinh hoặc mãn kinh sớm. Hầu hết phụ nữ được xạ trị vùng chậu sẽ mất khả năng sinh sản. Tuy nhiên, một số trứng có thể sống sót nếu buồng trứng được di chuyển xa hơn khỏi khu vực chiếu xạ mục tiêu bằng một cuộc phẫu thuật nhỏ – Phẫu thuật chuyển vị buồng trứng. Bác sĩ sẽ tái định vị một hoặc cả hai buồng trứng ra khỏi trường bức xạ để chúng không bị ảnh hưởng bởi các tia xạ. Sau điều trị, bác sĩ sẽ chuyển chúng về lại vị trí bình thường. Tuy nhiên, phương pháp này không phải lúc nào cũng thành công. Tia xạ có thể chiếu không chính xác và vẫn có thể ảnh hưởng tới buồng trứng hoặc mạch máu nuôi dưỡng buồng trứng.
Tia xạ tới tử cung có thể gây sẹo, làm giảm tính linh hoạt và lưu lượng máu đến tử cung. Nó cũng khiến tử cung không thể căng ra hết cỡ khi mang thai. Những vấn đề này có thể hạn chế sự phát triển của tử cung khi mang thai. Những phụ nữ được chiếu xạ vào tử cung có nguy cơ sảy thai, sinh con nhẹ cân và sinh non cao hơn.
Xạ trị vùng não có thể làm tổn thương hay phá hủy tuyến yên, nơi sản xuất các hormone hướng sinh dục như FSH, LH – Là hormone cần thiết cho sự trưởng thành của nang noãn.
Như đã đề cập ở trên, nguy cơ vô sinh sẽ cao hơn nếu bạn được điều trị đồng thời bằng cả hoá trị và xạ trị.
- Phẫu thuật
Phẫu thuật điều trị ung thư cơ quan sinh sản như buồng trứng, ống dẫn trứng, tử cung và cổ tử cung để loại bỏ tế bào ung thư có thể dẫn đến vô sinh.
- Phẫu thuật cắt buồng trứng luôn ảnh hưởng đến chức năng buồng trứng (suy buồng trứng, mãn kinh sớm). Mức độ ảnh hưởng tùy thuộc vào việc cắt bỏ một hay cả hai buồng trứng và chức năng của buồng trứng còn lại.
- Phẫu thuật cắt tử cung: Vì tử cung là nơi làm tổ và phát triển của thai nhi nên một khi tử cung bị cắt bỏ, người phụ nữ không thể mang thai.
- Phẫu thuật khoét chóp cổ tử cung: Là phẫu thuật cắt bỏ phần dưới của tử cung. Phụ nữ vẫn có cơ hội mang thai sau phẫu thuật này.
Phẫu thuật điều trị ung thư vùng bụng chậu có thể gây tổn hại cho các cơ quan sinh sản gần đó, gây ra sẹo, dính, tắc vòi trứng… có thể ảnh hưởng đến khả năng sinh sản.

Hình 2: Các phương pháp điều trị ung thư ảnh hưởng đến khả năng sinh sản của phụ nữ
- Chất lượng cuộc sống và những ảnh hưởng lâu dài
Vô sinh và hậu quả của nó đã được chứng minh là có tác động lớn đến chất lượng cuộc sống sau khi kết thúc điều trị ung thư, chỉ đứng sau mối lo ngại về tái phát bệnh. Sự mất cân bằng nội tiết trong cơ thể, các ảnh hưởng về tâm lý/tâm thần như suy giảm nhận thức về bản thân, trầm cảm… có thể ảnh hưởng đến ý chí và khả năng sinh sản.
- Suy buồng trứng sớm
Sau khi điều trị bằng thuốc gây độc tế bào, nguy cơ cao là có sự suy giảm khả năng sinh sản ngay cả khi kinh nguyệt quay trở lại. Thông thường kinh nguyệt sẽ quay trở lại trong vòng 3–4 tháng kể từ khi kết thúc điều trị, nhưng cũng có thể mất đến 2 năm. Nếu dự trữ buồng trứng cạn kiệt hoàn toàn, kinh nguyệt không quay trở lại và người phụ nữ bị vô sinh. Những ảnh hưởng của việc bước vào thời kỳ mãn kinh sớm không chỉ bao gồm vô sinh mà còn có nguy cơ cao mắc bệnh loãng xương, đau cơ khớp, bốc hỏa, khô âm đạo, rối loạn khí sắc, cảm xúc…
- Suy giảm chức năng tình dục
Điều trị ung thư khiến bệnh nhân phải chịu đựng nhiều sang chấn về thể chất và tinh thần. Nhiều người trải qua cảm giác kiệt sức kéo dài. Cả chức năng tình dục về thể chất và tâm lý đều có thể bị suy giảm, điều này cũng ảnh hưởng tiêu cực đến chất lượng cuộc sống và khả năng sinh sản. Các nghiên cứu ước tính rằng hơn một nửa số bệnh nhân ung thư gặp vấn đề về tình dục sau khi điều trị, nhưng chỉ một tỷ lệ nhỏ tích cực tìm kiếm sự giúp đỡ. Xạ trị vùng bụng chậu cũng có gây ra các tác dụng phụ khác như khô âm đạo, đau khi giao hợp và chảy máu sau giao hợp. Việc suy giảm nồng độ hormone sinh dục sau điều trị làm ảnh hưởng đáng kể đến ham muốn tình dục. Nhìn chung, những phụ nữ đã ngừng hẳn chức năng buồng trứng sẽ gặp nhiều vấn đề về tình dục hơn những phụ nữ vẫn tiếp tục có kinh nguyệt.
- Ảnh hưởng tâm lý
Những thay đổi về hình ảnh cơ thể có thể ảnh hưởng trực tiếp đến tâm lý của người phụ nữ. Ví dụ, sau phẫu thuật, kích thước của vết sẹo có liên quan trực tiếp đến hình ảnh tiêu cực về bản thân hay sự mặc cảm sau phẫu thuật đoạn nhũ…Điều này ít nhiều ảnh hưởng đến khả năng sinh sản sau điều trị ung thư.
3.Bảo tồn khả năng sinh sản ở phụ nữ mắc ung thư
Ở những bệnh nhân ung thư trong độ tuổi sinh sản, có thể duy trì khả năng sinh sản trong tương lai với những “hạt giống” khỏe và chất lượng trước khi tiến hành điều trị. Nhiều bệnh nhân lo ngại việc chờ đợi kinh nguyệt để bắt đầu kích thích buồng trứng để trữ lạnh tế bào trứng/phôi có thể dẫn đến sự chậm trễ trong điều trị ung thư. Và chính điều đó có thể khiến bệnh nhân từ bỏ việc bảo tồn khả năng sinh sản. Tuy nhiên, hiện nay kích thích buồng trứng có thể thực hiện bất cứ thời điểm nào khi gặp bệnh nhân, tức là bắt đầu vào bất kỳ ngày nào của chu kỳ kinh (phác đồ Random start), chứ không cần đợi đến ngày 2 – 3 của chu kỳ kinh như phác đồ kích thích buồng trứng thường quy. Và hiệu quả của phác đồ Random start về số noãn trưởng thành, số noãn trữ, tỷ lệ thụ tinh và số phôi trữ tương đồng với phác đồ thường quy. Vì vậy bạn không nên quá lo lắng về vấn đề này và hãy trao đổi với bác sĩ để lựa chọn phương pháp phù hợp nhất với tình trạng của bản thân.
- Trữ noãn
Là một thủ thuật trong đó noãn trưởng thành được lấy ra khỏi buồng trứng và đông lạnh. Sau khi kết thúc điều trị ung thư và đã sẵn sàng cho việc có con, noãn được rã đông, thụ tinh với tinh trùng trong ống nghiệm để hình thành phôi và đặt vào tử cung của người phụ nữ. Với bệnh nhân chưa lập gia đình có thể lựa chọn trữ noãn để bảo tồn khả năng sinh sản.
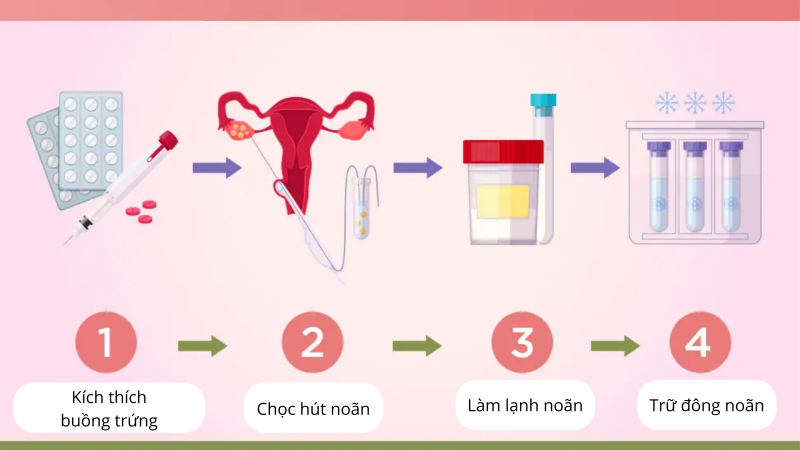
Hình 3: Quy trình trữ đông noãn
- Trữ phôi
Là một quá trình trong đó nang noãn được lấy ra khỏi buồng trứng. Sau đó, chúng được thụ tinh với tinh trùng trong ống nghiệm để hình thành phôi. Phôi sau khi được tạo ra sẽ được nuôi và tiến hành trữ lạnh cho đến khi người phụ nữ kết thúc điều trị ung thư và sẽ chuyển phôi vào buồng tử cung của người phụ nữ khi họ sẵn sàng muốn sinh con. Thường được khuyến nghị với trường hợp phụ nữ đã lập gia đình hoặc với trường hợp phụ nữ muốn làm mẹ đơn thân bằng cách sử dụng nang noãn của mình kết hợp cùng mẫu tinh trùng được hoán đổi từ ngân hàng tinh trùng để tạo thành phôi và lưu trữ lại.
Hình 4: Trữ đông phôi
- Trữ mô buồng trứng
Là thủ thuật lấy đi một ít mô buồng trứng có chứa một số lượng đủ các nang noãn chưa trưởng thành, và đem đi cấp đông. Sau khi hoàn thành phác đồ điều trị ung thư, các mô này sẽ được đưa trở lại cơ thể, để cho các trứng có thể phát triển. Phương pháp này thường được chỉ định đối với phụ nữ không thể kích thích buồng trứng, thiếu niên và bé gái chưa dậy thì. Ưu điểm đặc biệt của trữ mô buồng trứng là không cần kích thích buồng trứng, không kéo dài thời gian điều trị ung thư. Kỹ thuật này hiện nay đã được ứng dụng trên lâm sàng nhưng chưa thịnh hành do một vài hạn chế như bệnh nhân phải thực hiện một cuộc phẫu thuật. Cần xem xét tổng trạng bệnh nhân có chịu đựng được phẫu thuật hay không. Bên cạnh đó, bệnh nhân cần phải đánh giá chức năng đông cầm máu, nguy cơ nhiễm trùng, các nguy cơ về gây mê hồi sức, nguy cơ di căn hoặc lây nhiễm tế bào ung thư vào mô buồng trứng trước khi tiến hành. Trữ lạnh mô buồng trứng cũng như tiến trình cấy ghép lại mô buồng trứng vào cơ thể đòi hỏi đội ngũ có trình độ kỹ thuật cao và quy trình hoàn chỉnh. Việc cấy ghép lại mô buồng trứng vào cơ thể không phải lúc nào cũng thuận lợi, đặc biệt một số nhà khoa học quan ngại về việc có thể đưa tế bào ác tính (tế bào ung thư của bản thân buồng trứng hoặc di căn từ cơ quan khác tới) trở lại cơ thể.
Tóm lại,
Việc giảm/mất khả năng sinh sản ảnh hưởng tiêu cực đến chất lượng cuộc sống con người. Tác động tiêu cực của các liệu pháp điều trị ung thư đối với khả năng sinh sản trong tương lai đã đẩy lên mối lo ngại và bảo tồn khả năng sinh sản đang trở thành một phần quan trọng trong việc quản lý bệnh nhân ung thư. Bệnh nhân ung thư trong độ tuổi sinh sản nên được tư vấn về các lựa chọn bảo tồn khả năng sinh sản trước khi bắt đầu tiến hành điều trị.
